

~糖は甘い、けれども病気は甘くない~
|
| ① 尿に糖がまざっている、という意味 |
“糖尿病”という名前の意味は、病気によっておこる最終的な結果からきています。
本来なら糖は尿にまざらないものです。
糖は体を動かすための大切なエネルギーですから、外へ出したくないのです。
ところが、糖尿病になると糖を外へ出してしまうようになります。
どうしてなのでしょう・・・②へつづく
|
| ② 血液の中に糖がいっぱい |
糖を外に出してしまうのは、血液の中に糖がいっぱいになってあふれたから。
糖は、食事の炭水化物や甘いものからブドウ糖(英語でグルコース)になって血液に入ります。
このブドウ糖が余分にあまっているような状態になっているので、尿にまぜて外に出してしまいます。
糖がうまく使えなくなっているのです。その原因は・・・③へつづく
|
| ③ インスリンのお仕事、問題発生 |
「インシュリン」という名前でよく耳にするでしょうか。最近では、インスリンと呼ばれています。
インスリンは膵臓で作られて働きに出るホルモンです。
インスリンの仕事は“血糖値を下げる”こと。つまり血液の中の糖を減らす、ということです。
糖を減らす仕事とは、血液の中の糖を筋肉や肝臓などの細胞の中に運びこむことです。
そうすることでエネルギーとして使えるようになります。
インスリンはとても働き者なのですが、ときどき問題がおきてしまうことがあるのです。
この問題が糖尿病という病気の本体です。さて、どんな問題があるのでしょう・・・
【インスリンがいない】
膵臓からインスリンが出ていない状態です。
膵臓が壊れていて、インスリンがいなくなってしまいます。 |
1型糖尿病 |
【インスリンが人手不足】
膵臓からインスリンが出にくくなっている状態です。
血液の中の糖が多い状態が続いていると、膵臓が休むことができなくなって疲れてしまいます。
少ないインスリンで、たくさんの糖を運ばないといけなくなるので処理が間に合わなくなります。 |
2型糖尿病
※妊娠による糖尿病など他の要因が考えられることもあります。 |
【インスリンの仕事が進まない】
インスリンが細胞に作用しにくくなっている状態です。
細胞はたくさんの糖を受け取り続けていると反応がにぶくなってきて、次第に糖を受け取らなくなってしまいます。
このような状態をインスリンの抵抗性といいます。 |
|
| ④ エネルギーにならない糖は悪者になる |
血液の中に糖が増え続けると、普通の状態ではないので少しずつ体に異常が出始めます。
| のどがかわく |
血液の中の糖を水で薄めようとしています。
また、尿の量も増えているので脱水にもなっています。 |
| 体重が減る |
糖がエネルギーとして使えなくなるので、
タンパク質や脂肪をエネルギーとして使うようになります。 |
| 何度もトイレに行く |
糖を尿にまぜるために、一緒のたくさんの水も尿で出します。
のどがかわいて水をたくさん飲んでいることも一因です。 |
行き場を失った糖は、血液の中にある赤血球や血管の壁などにくっつき始めます。
糖にはタンパク質にくっつきやすい性質があります。これを糖化といいます。
糖化されてしまうと赤血球の働きがうまくできなくなったり、血管が硬くなって血液の流れの邪魔をしたりなど良くないことがおこります。
そのため糖化が増えていくと・・・⑤へつづく
|
| ⑤ どんどん病気が増えていく |
放っておくと、体の異常はどんどん進みます。
血管が硬くなり続けたらどうなると思いますか?
これが太い血管におこることを医学では“動脈硬化”と呼びます。
つまり、動脈硬化からおこる病気につながります。狭心症、心筋梗塞、脳梗塞など。
では、細い血管では何がおこるのでしょうか。
“細小血管症”と呼ばれる病気がおこります。細いということは、血液がつまりやすいのです。
眼、腎臓、神経などにあらわれてきます。
この3つの場所には、以下の糖尿病の3大合併症といわれる病気があります。
とうにょうびょうせいもうまくしょう
糖尿病性網膜症 |
目のスクリーンの役目をする網膜に障害がおこります。
視力が低下し、最悪の場合は失明することもあります。
眼底検査で病気かどうか判定します。 |
とうにょうびょうせいじんしょう
糖尿病性腎症 |
腎臓の働きが悪くなって尿がうまく作れなくなってきます。
つまり、体にたまった老廃物が出せなくなってしまいます。
最悪の場合は、透析をしなければならなくなります。 |
とうにょうびょうせいしんけいしょう
糖尿病性神経症 |
しびれやこむら返りなど神経の感覚がおかしくなってきます。
しだいに痛みなどの重要な感覚を感じなくなってしまいます。
最悪の場合、特に足で、怪我から感染症が起き、血流が悪くなっていることも合わさって壊疽(腐ること)になることがあります。足を切断する可能性もあります。 |
|
| ⑥ 体のSOS、早く気づいてあげて |
糖尿病の本当の恐ろしさは、糖尿病からおこってくる「合併症」なのです。
最期は命にもかかわってきます。
合併症になる前に糖尿病に気づくことが重要です。
“はじめのころに自覚する異変”は体からのSOSかもしれません。
少しでも異変を感じたら、一度検査を受けてみましょう。
早い段階で治療を始めれば、合併症を防ぐことができます!
|
| ⑦ 検査は血液の糖の多さを調べる |
血液の中の糖の濃度のことを血糖値といいます。(単位:mg/dL)
※1空腹時もしくは※2特に条件を指定しない普段の時に測定します。 |
| ※1空腹時血糖値:126 mg/dL以上、※2随時血糖値:200 mg/dL以上 のとき糖尿病が疑われます。 |
| わざと糖を加えてから測定する方法もあります。 |
【75g経口ブドウ糖負荷試験】
ブドウ糖を飲んでもらって、30分後、1時間後、2時間後に測定します。
インスリンが出ているか、インスリンが効いているかを確認します。

また、血糖値と並行してHbA1cという値を測定します。
ヘモグロビンA1cの略語で、グリコヘモグロビンというタンパク質の割合を見ます。
グリコヘモグロビンは、赤血球にあるヘモグロビンに糖がくっついている状態です。
この値から、過去1、2ヶ月間の平均の血糖値の様子が分かります。
HbA1cが6.5%以上のときに糖尿病が疑われます。
『75g経口ブドウ糖負荷試験から分かること』
当院ではより専門的な検査として、75g経口ブドウ糖負荷試験という検査を行っています。
| 75g経口ブドウ糖 |
トレーランG75g 225mlというブドウ糖が75g含まれている検査用の飲み物
※甘いサイダーのような飲み物です |
| 負荷 |
トレーランGを飲んでわざと血糖値を上げる |
| 試験内容 |
血糖値とインスリンの量を測定する |
<検査方法>
採血を4回行います。
採血のタイミング
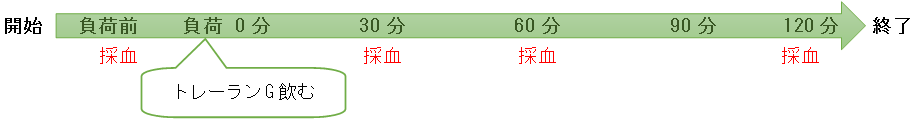
<注意点>
朝食は食べないで空腹で来院します。水分補給で水を飲むことはかまいません。
前日の夕食は夜9時までに済ませて、水以外は口にしないようにします。
負荷前の採血で、空腹時の血糖値とインスリンの量を測定しますので必ず守ってください。
検査は主に土曜診療日の午前中に行います。
<検査結果と診断>
結果が分かるまで1週間ほどかかります。当院で実際に行った検査結果をお見せします。
|
| 【正常の場合】 |
青色:糖
黄色:インスリン
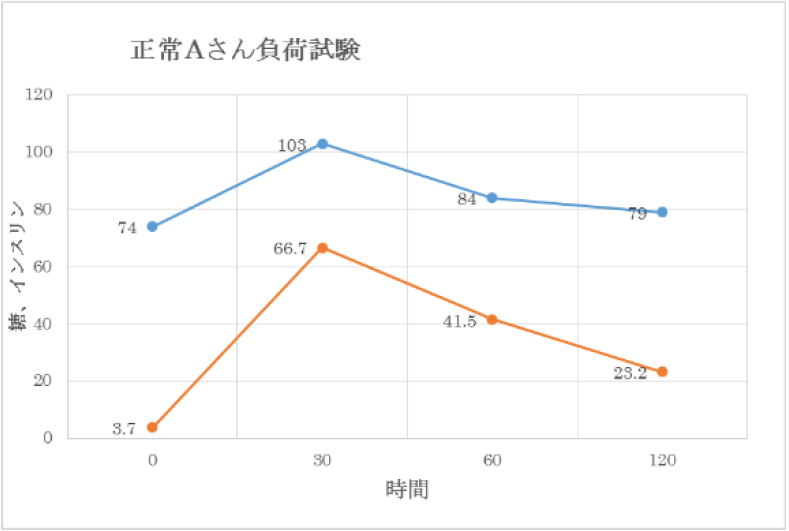
※クリックで拡大されます。 |
空腹時 |
血糖値は100mg/dL以下にあります |
| 30分後 |
血糖値が最大になり、血糖値を下げるためインスリンが最も多く出ています。 |
| 60分後 |
血糖値が下がり始めます。インスリンも減り始めます。 |
| 120分後 |
血糖値は空腹時近くに戻ります。 |
| 特徴 |
血糖値が上がるのに合わせて素早くインスリンが出ています。その後インスリンが効いて血糖値が下がっています。 |
|
| 【境界型の場合】 |
青色:糖
黄色:インスリン
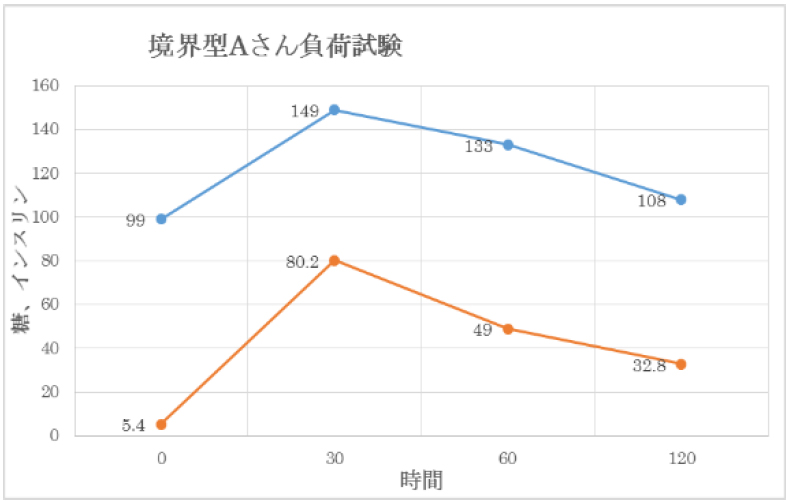
※クリックで拡大されます。 |
空腹時 |
血糖値は100mg/dL近くあり高めです。 |
| 30分後 |
血糖値が最大になり140mg/dLを超えています。インスリンが最も多く出ていますが、正常と比べるとやや多いようです。 |
| 60分後 |
血糖値が下がり始めますが緩やかです。 |
| 120分後 |
血糖値は100mg/dLを超えたままです。 |
| 特 徴 |
見た目は健常者と同じようなグラフになります。
インスリンは出ていても血糖値は高めです。これはインスリンが効きにくくなっており、正常よりもインスリンが多く余分に出ていることからも分かります。
この段階ではまだ糖尿病ではないものの、インスリンを出し過ぎて膵臓が疲れてしまうので将来的に糖尿病になりやすい体質です |
|
| 【2型糖尿病の場合(A)】 |
青色:糖
黄色:インスリン
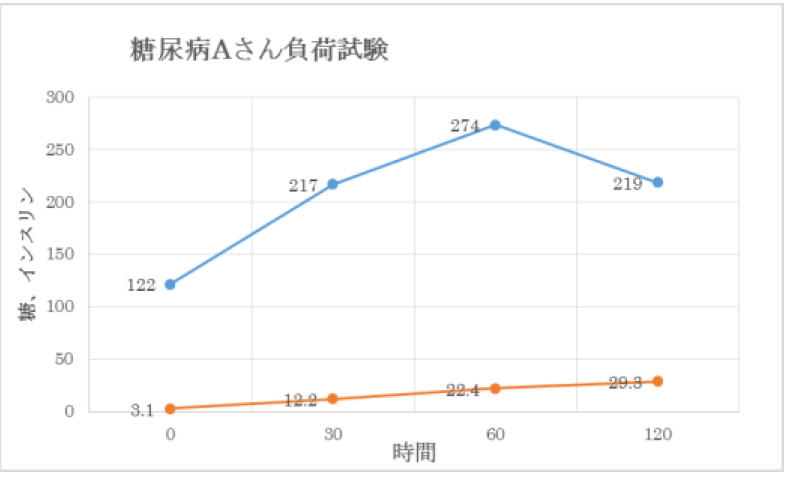
※クリックで拡大されます。 |
空腹時 |
血糖値は120mg/dL以上あります |
| 30分後 |
血糖値が上がり200mg/dLを超えています。インスリンは少ししか出ていません。 |
| 60分後 |
血糖値がさらに上がりここで最大になっています。インスリンは少ないままです。 |
| 120分後 |
血糖値はあまり下がらず高いままです。 |
| 特 徴 |
空腹時でも血糖値が高く、インスリンが出にくくなっていることが分かります。 |
|
| 【2型糖尿病の場合(B)】 |
青色:糖
黄色:インスリン
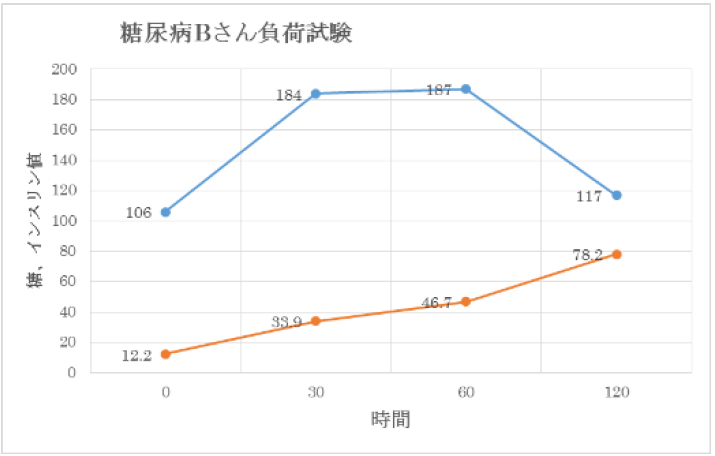
※クリックで拡大されます。 |
空腹時 |
血糖値は100mg/dL以上あります |
| 30分後 |
血糖値が上がり200mg/dL近くです。インスリンは出ていますが正常よりも少ないです。 |
| 60分後 |
血糖値がほとんど変わっていません。インスリンが増えてきています。 |
| 120分後 |
血糖値は下がったものの、この段階でインスリンの量が最大になっています。 |
| 特 徴 |
インスリンが出始めるのが遅いことが分かります。血糖値だけを見ると境界型のように見えますが、インスリンの出方を見ると糖尿病です。
糖負荷試験を行わないと分からないタイプの糖尿病です。 |
|
以上4例をお見せしましたが、グラフの形はひとり一人異なります。この検査結果からそれぞれに合わせた治療法を実施します。
なお、1型糖尿病の場合は別の検査で判定し、この検査は行いません。
場合によってはこのほかにも検査を行うことがあります。
検査の仕組みや流れについては検査を行う際に説明いたしますので、積極的に受けてみましょう。
|
| ⑧ 糖尿病と分かったら |
体が普通の状態へ近づくように治療がはじまります。
【1型糖尿病の場合】
インスリンが出なくなっているので、インスリンの注射を使い始めます。
【2型糖尿病の場合】
生活習慣の乱れが原因のことが多いので、まずは生活習慣を変えることから始めます。
食事療法と運動療法を行い、インスリンの働きの改善を目指します。
2、3ヶ月続けても改善が見られない場合には、飲み薬を使い始めます。
なお、状況によってはすぐにインスリンの注射を使い始めることもあります。
|
| ⑨ お薬はひとりひとり使い分ける |
糖尿病といっても体の状態はひとりひとり違っています。
現在、糖尿病のお薬はたくさんありますので、医師がその中から合うものを選びます。
では、どんなお薬があるのか紹介しましょう。
|
| インスリン製剤 |
インスリンを注射で補うお薬です。注射の練習をして自分で行います。
刺すときの痛みを少なくしたり、簡単に操作できるようにしたりと改良されています。
飲み薬にできないのは、小腸で分解されてしまい効果がなくなるからです。
2型糖尿病では、膵臓を休ませることができるので、膵臓の機能改善もはかれます。 |
スルホニル
尿素薬 |
膵臓に作用して、インスリンがたくさん出てくるようにする飲み薬です。
ゆるやかに時間をかけて作用します。 |
グリニド系インスリン
分泌促進薬 |
膵臓に作用して、インスリンがたくさん出てくるようにする飲み薬です。
飲んですぐに効果が出て短い間の作用なので、食事をする直前に飲みます。 |
α-グルコシダーゼ
阻害薬 |
糖の消化・吸収を遅くして血糖値が急に上がらないようにする飲み薬です。
α-グルコシダーゼは、小腸内で炭水化物のような糖のかたまりをブドウ糖にする酵素です。
酵素の働きを抑えるので、ブドウ糖になるのが遅くなります。
小腸に食べ物があることで作用するので、食事をする直前に飲みます。 |
| チアゾリジン薬 |
インスリンの抵抗性を改善する飲み薬です。
インスリンがきちんと筋肉や肝臓の細胞に作用するようにします。 |
| ビグアナイド薬 |
糖は肝臓でも作っているので、肝臓で糖を余分に作らないように作用する飲み薬です。
他にも、小腸から糖が吸収されないようにしたり、細胞にインスリンが効きやすいようにしたりする作用もあります。 |
| DPP-4阻害薬 |
食後に血糖値が上がったときにインスリンが出るように調節する飲み薬です。
インスリンの出るタイミングの調節は、インクレチンというホルモンが行っています。
インクレチンはDPP-4という酵素によって効果がなくなってしまうので、お薬でDPP-4が働かないようにしてインクレチンが長く活躍するようにします。 |
GLP-1受容体
作動薬 |
GLP-1とはインクレチンの種類の一つで、GLP-1を注射で補うお薬です。
最近、飲み薬が開発されました。 |
| SGLT2阻害薬 |
尿に糖を混ぜて外に出す飲み薬です。
SGLT2は、腎臓の尿細管(尿を作るところ)にある尿から糖を取り戻すところです。
SGLT2の働きをおさえて、尿から糖が戻らないようにして血液の中の糖を減らします。 |
|
| ⑩ 糖尿病と仲良くなろう |
糖尿病はお薬を使ってすぐに治る病気ではありません。
糖尿病とは長い付き合いになりますから、ちゃんと理解してあげて仲良くなった者勝ちです。
仲良くなってうまくコントロールしてあげれば、合併症などの悪さをしなくなります。
そのためには患者さん自身の力が必要で、家族の協力もあればさらに強い力となります!
☆当医院では、患者さんの力の源となって、これまでと変わらない生活が長く続きますようサポートしてまいります。
もっと知りたいことや分からないことなどがありましたら、お気軽にお尋ねください。 |